Red de ambulancias en crisis, otra de las caras del colapso sanitario en Santiago
Red de ambulancias en crisis: la abrumadora espera de los enfermos afuera de los hospitales
Por Meritxell Freixas
Más de 10 horas de espera han tenido que soportar algunos enfermos al interior de los vehículos porque las urgencias de los hospitales no dan abasto. La pandemia ha trastocado los tiempos que regían las redes de móviles de emergencia, dilatándolos y provocando atochamientos imposibles de evitar bajo la lógica de un modelo de transporte de emergencia demasiado descentralizado.
– ¿Ahora se dignan a llamarme?– eso fue lo primero que escuchó Natalia al otro lado del teléfono, después de explicar a Gabriel que su abuela no mejoraba su estado crítico.
Natalia, que accedió a entregar su testimonio anónimamente, es pediatra en el Hospital Sótero del Río y, desde que recrudeció la pandemia, se dedica a informar a los familiares de los pacientes sobre la evolución de su estado de salud.
–¡No me diga nada, ahora me va a escuchar!– siguió machacando la misma voz.
La doctora se dedicó a escuchar con atención la rabia que el hombre le escupía con profunda indignación, luego de enterarse que su abuela había pasado ocho horas en una ambulancia, con frío. El tipo le reclamaba que en estas ocho horas solo fue controlada por personal del vehículo, que no entendía por qué no fue trasladada a otro hospital, si en ese había atochamiento, y que su familiar era diabética e hipertensa y en ese rato no recibió alimento.
–Me llenó de garabatos tratando de desahogarse–, recuerda Natalia.
Fue la llamada más larga que hizo ese día y la marcó: “Me dijo que había tenido que pasar por todo eso porque eran pobres”. Natalia intentó calmarlo: “Para mí no son pobres o ricos, son todos pacientes. Pero aunque quieres atender más y más, no se puede –explica casi entre lágrimas–. Tienes que esperar que alguien se muera, que se traslade o que pueda respirar, pero no siempre se logra. Es horrible”.
Lo que le tocó vivir a la abuela de Gabriel ha ocurrido también en otros hospitales, como El Pino de San Bernardo, donde ambulancias han esperado hasta 12 horas para ser atendidos en Urgencia. La falta de ambulancias ha provocado que personas que necesitan atención tengan que llegar a los servicios de salud caminando, o en transporte público, a pesar de estar contagiadas. Incluso algunos han llegado a residencias sanitarias para pasar su cuarentena por COVID-19 por sus propios medios. Precisamente, este fin de semana, el presidente Sebastián Piñera anunció un convenio con organizaciones de furgones escolares para el traslado de pacientes a las residencias sanitarias. Así como están las cosas, optaron por una medida pragmática: a falta de ambulancias, furgones escolares.
A esta hora más de 10 ambulancias afuera de la urgencia del Hospital El Pino en San Bernardo, funcionarios denuncian que los pacientes esperan al interior de los carros de emergencias casi 12 horas. En forma de protesta hacen sonar las sirenas. #CooperativaEnCasa pic.twitter.com/gzUTYb9Tfu
— Felipe Cofré (@_felipecofre) May 27, 2020
Lo recomendable es pedir una ambulancia y llevarla… últimamente están contratando ambulancias particulares para llevar a la gente porque tienen que evaluar si está saturando bien y los niveles de fiebre
— Camila Caro Rivera (@cammicaro) June 3, 2020
@SanBernardocl Necesitamos ayuda urgente con un anciano de San Bernardo con síntomas claros de Covid, no hay ambulancias, no lo atienden en el Pino, tampoco el Poli. No atienden los teléfonos que tenemos. La familia angustiadisima, ¿adonde se pueden dirigir?
— Connie K. #YoApruebo (@laconniekeitel) June 1, 2020
Un vecino lo acompañaba al cesfan ya que cuando él fue a dar aviso de que su amigo tenía complicaciones para respirar en el mismo cesfan le dijeron que tenía que ir por sus propios medios ?
— JA’? (@JvraTobar) June 1, 2020
Las preguntas que flotan en el ambiente son inquietantes: ¿Por qué se producen los atochamientos de ambulancias en los hospitales? ¿Por qué no se derivan a los pacientes? ¿Cómo se tratan a los enfermos durante este tiempo? ¿Qué pasa con los vehículos que quedan retenidos? ¿Qué consecuencias tiene para el sistema general de ambulancias esa retención? Las mismas preguntas que la ciudadanía empezó a plantearse a raíz de estos episodios.
El SAMU, a cargo de los pacientes críticos
Este martes, el subsecretario de Redes Asistenciales destacó el rol de las ambulancias y de sus funcionarios que “lo están dando todo” y apuntó al “trabajo coordinado” que lleva a cabo el SAMU. Sin embargo, el sistema de atención prehospitalaria en Chile es complejo, con múltiples actores que dependen de instituciones distintas y también con intereses diversos. El diálogo entre todos ellos no siempre es fluido y eso, en tiempos de pandemia, se agudiza.
El Minsal no dispone hoy de cifras del parque de ambulancias de Chile, tampoco existe un catastro actualizado oficial. En el país, los encargados del transporte de emergencias son el SAMU, que depende del Minsal y se organiza por regiones; los municipios, cuyas ambulancias dependen de las corporaciones municipales de salud; y el transporte particular de hospitales, clínicas y empresas privadas de emergencias. Cada uno de ellos opera bajo sus propios reglamentos.
En la Región Metropolitana, el SAMU dispone de 53 ambulancias, cerca de la mitad son básicas y la otra mitad avanzadas. Se distribuyen en 25 bases gestionadas por un centro regulador y se rigen bajo la Norma General Técnica N° 17, Sistema de Atención Médica de Urgencia Los vehículos se mueven por el territorio bajo el monitoreo de un “médico regulador” que hace la gestión de las emergencias a través de sistemas de radio y GPS desde una central. Ahí se reciben los llamados de particulares al 131, los llamados de consultorios y de hospitales de la red de salud pública que necesitan traslados de mayor complejidad.
El criterio imperante para la derivación es trasladar siempre al centro más adecuado para responder al problema de salud que tiene cada persona. Por ejemplo, si se trata de un traumatismo en el cráneo, se trasladará a un centro más cercano con especialidad neuroquirúrgica y con capacidad disponible. En la RM la ocupación de camas UCI está al 98%, lo que significa que no hay camas disponibles para nuevos pacientes porque cuando se liberan suben a los que hay en la urgencia. Por eso, se ha optado por trasladar a los enfermos fuera de la región por avión, helicóptero o por tierra. Según datos del SAMU Metropolitano, se han hecho 140 evacuaciones fuera de la RM con COVID-19 positivo o sospecha y de estos, 55 han sido en helicóptero o avión de la FaCh.
Transporte comunal, hospitalario y privado
A parte del SAMU, hay más de 250 vehículos que operan en la atención primaria de los consultorios municipales. Estos, en rigor, son para el traslado de pacientes leves que requieren la atención básica de un paramédico. Solo en algunos casos van equipadas con enfermeros y salvo excepciones muy aisladas tienen un médico a bordo. Por eso, para traslados más complejos los servicios de urgencia municipales tienen que recurrir al SAMU.
“Hoy el SAMU está muy congestionado y tiene muy poca resolutividad. Están con muchos traslados por lo que no puedan ayudarnos a sacar a nuestros pacientes de los consultorios”, cuenta Loreto Allende, encargada de la Unidad de Gestión Clínica del Departamento de Salud de la Municipio de La Pintana. Ante la emergencia, ha sido el propio municipio el que ha absorbido los casos más complejos: “Transformamos nuestras ambulancias de nivel básico-medio en avanzadas, con un médico a bordo, porque los pacientes no pueden esperar más de 20 minutos en un servicio de urgencia básico”, añade Allende.
Otra parte importante es la flota de ambulancias de los propios hospitales, que en su mayoría también son de baja complejidad, porque básicamente se ocupan de trasladar pacientes a sus domicilios. En menos proporción hacen movimientos interhospitalarios gestionados a través de la Unidad de Gestión Centralizada de Camas (UGCC), entre servicios de urgencias de dos hospitales distintos y a las residencias sanitarias habilitadas durante la pandemia. Los pacientes críticos de los hospitales también se mueven a través del SAMU o, en algunos casos, por empresas de emergencias externalizadas.
La jefa de Movilización del Hospital San Juan de Dios (HSJD), Paz Robles, relata que la pandemia los ha obligado a trasladar pacientes a otras comunas y regiones, algo inédito que no hacían antes: “Los traslados son mucho más extensos y requieren mayor tiempo”, dice. Como dato, informa que si antes de la pandemia el HSJD realizaba entre 1.500 y 2.000 traslados mensuales, ahora se llevan a cabo unos 1.300. Antes, sin embargo, la distancia mensual recorrida alcanzaba entre 10.000 y 12.000 km, mientras que ahora llega a los 16.000. “Trasladamos menos pacientes, pero recorremos más kilómetros”, resume. El inconveniente, para ella, no es la cantidad de traslados, sino el tiempo se va en el recorrido y la espera.
El resto del parque de ambulancias lo forman los vehículos del sector privado, tanto de las clínicas privadas, que normalmente rescatan pacientes para moverlos a centros de su propia red, como de las empresas privadas de rescate y urgencias médicas, cuyo negocio es ofrecer cobertura de traslado de urgencia a sus beneficiarios. Desde el 1 de abril y temporalmente –bajo el contexto de la pandemia–, por orden del Minsal, los prestadores privados pasaron a ser parte de la red pública de servicios de salud.
Falta de coordinación
La llegada del coronavirus ha provocado que estos cinco actores de los servicios de emergencia coincidan, de forma excepcional, moviéndose por los hospitales públicos de la ciudad. Como históricamente el modelo chileno no ha implementado una lógica centralizadora para la gestión de las emergencias –aunque sea a nivel regional– es difícil que se produzca una coordinación fluida entre el SAMU y las ambulancias comunales. Eso se complejiza aún más con la incorporación de los privados a la red.
“El sistema actual nace de un sesgo en la construcción del modelo de atención”, explica el jefe Urgencias de Hospital Félix Bulnes, Allan Mix. Según él, esto se pone de manifiesto en el organigrama de las divisiones de la Subsecretaría de Redes Asistenciales, que separa la atención primaria del resto de la red asistencial hospitalaria. “Si bien se dio importancia al rol fundamental que tiene la atención primaria, el problema es que, con el tiempo, no han crecido juntos, sino en paralelo”, apunta el médico.
Mix asegura que “las conversaciones” entre ambas redes “no son muy fluidas” y que no existe una regulación ni una gestión centralizada entre ellas. El sistema completo de emergencias médicas no está centralizado porque las ambulancias comunales y privadas están fuera de la red del SAMU, y son la mayoría. Por eso, si en un momento muchas personas se enferman en un mismo lugar, es posible que varias ambulancias se acumulen en el establecimiento de referencia de la zona.
La propuesta de unificar las redes de servicios de emergencias fue planteada en 2018 por el doctor Mix, junto con otros expertos, cuando ejerció como referente de la Red de Urgencia Minsal. El documento –”Orientaciones Técnicas para el Rediseño al Proceso de Atención de Urgencia de Adulto en las Unidades de Emergencia Hospitalaria”– presentaba como primera propuesta “establecer un sistema de coordinación operativa regional de la red de urgencia”.
El director del SAMU Metropolitano, Juan de Dios Reyes, explicó en una entrevista a La Tercera hace unos días que el servicio está trabajando con la Dirección del Servicio de Salud Metropolitano Central y la Subsecretaría de Redes Asistenciales para establecer un sistema de comunicación con las ambulancias de atención primaria par que puedan ser derivadas desde su centro regulador a otros servicios de urgencia. Pero, por ahora, no han trascendido los avances de esta iniciativa. Este medio se ha contactado con el SAMU en reiteradas ocasiones desde la semana pasada, pero al cierre de esta edición no ha obtenido respuesta.
La Organización Panamericana de la Salud (OPS), en sus Recomendaciones para la COVID-19 a los Servicios de Emergencias Médicas Prehospitalarias (27 de marzo), señala como punto a considerar de la comunicación entre prestadores que “debe darse seguimiento a los indicadores que afectan los servicios de emergencias médicas, como el estado de los departamentos de urgencias, la capacidad hospitalaria y los centros alternativos de atención”. En opinión del doctor Mix, si bien en esta pandemia la atención primaria ha quedado fuera de la coordinación, “por otro lado, la coordinación público-privada y entre hospitales y clínicas ha sido bastante buena y mejor que en otros casos”.
Horas de espera y atochamiento
En condiciones normales, y sobre todo en invierno, es normal que se produzcan atochamientos en algunos establecimientos. Sin embargo, la diferencia de esta pandemia es que los tiempos de espera se dilatan y los pacientes están más graves. Ante cualquier retención de ambulancias el SAMU tiene prioridad. Eso porque es el responsable del traslado de pacientes críticos y son precisamente estos lo más urgentes de liberar. “Al SAMU lo retenemos muy poco y ojalá nada”, asegura el doctor Mix.
El jefe de Urgencia pone énfasis en “el sinsentido” que se produce al hacer esperar más tiempo a las ambulancias de los consultorios que son, además, las que tienen menos recursos y menor capacidad para mover a otros pacientes desde los consultorios o servicios de urgencia primaria (SAPU). “Dejamos al consultorio sin su ambulancia y le quitamos la opción de poder correr con un paciente al hospital; eso es un problema grande que repercute en los que tienen menos recursos”, indica el doctor.
Desde La Pintana, Loreto Allende afirma que si el paciente no está grave o no se considera de riesgo vital, tiene que esperarse hasta que el hospital lo pueda recibir: “Eso se traduce en retenciones de la ambulancia de más de 15 horas”, asevera. Su hospital de referencia, el Padre Hurtado, recibe pacientes de las comunas de La Granja, San Ramón, La Pintana y parte de La Florida. A través de un grupo de WhatsApp de la red de urgencia, el jefe del establecimiento informa a los servicios de urgencias locales de la capacidad de atención del recinto. Aunque exista atochamiento, las ambulancias comunales no pueden derivar sus pacientes a otros establecimientos porque el Minsal establece un “hospital de referencia” por zona: “Podrían rechazarlo o lo devolverlo”, dice la funcionaria municipal. Sólo el SAMU, que atiende pacientes críticos, puede derivar a otros establecimientos en caso de retención y siempre bajo autorización del médico regulador de turno.
Paz Robles también comenta la dificultad que representa para los sanitarios la retención de vehículos. “Esperamos el doble o el triple de tiempo que antes, pero no tenemos cómo saber cuántas ambulancias hay pendientes de atención, es una incertidumbre”, asevera. Considera que además del colapso de las urgencias, el aseo previo y posterior a la entrega del paciente también se toma mucho tiempo, así como la falta de personal para llevar a cabo mucho trabajo. “Todos los tiempos se van sumando y eso provoca un atraso en los traslados”.
Menos ambulancias por bajas de personal
El SARS CoV-2 ha sido particularmente agresivo con los funcionarios de la salud. Según las últimas cifras, casi 7.000 se han contagiado y entre los más expuestos están los que trabajan en el sector prehospitalario. Este fin de semana falleció Cristián Barrera, chofer de ambulancia de la empresa Génesis, colaboradora del Hospital San Juan de Dios. Desde el SAMU aseguran que una cuarta parte de las ambulancias no están operativas porque el personal está enfermo o en cuarentena. Las cifras varían según el día, pero en las últimas jornadas 12 vehículos han permanecido paralizados. De las llamadas al 131 que, según el propio organismo, en este período se han duplicado, se da respuesta a los pacientes más graves, pero muchos otros que tienen una urgencia y que requieren una ambulancia quedan a la espera porque no hay más recursos.
En algunos hospitales, como el Félix Bulnes o el San Juan de Dios, los equipos en cuarentena (preventiva o no) se han sustituido con nuevas incorporaciones. En el primero, donde operan ocho vehículos, “se han cubierto las bajas con nuevos funcionarios que se han contratado a honorarios”, precisa Luis Pardo, chofer de ambulancia del Hospital Félix Bulnes. En el HSJD, donde la flota total es de diez ambulancias de traslado básico con 50 funcionarios, se han registrado hasta ahora cuatro trabajadores positivos por COVID-19, pero –según Paz Robles– la mayoría de bajas del recinto han sido por cuarentenas sospechosas.
En la red local de La Pintana, en cambio, sí se ha resentido la caída de algunos trabajadores. “Tenemos varias bajas por coronavirus y estamos con menos capacidad, hoy solo trabajamos con tres móviles de los cinco que disponemos”, detalla Loreto Allende.
“Muchas personas entran críticas a urgencias porque no tuvieron la atención inmediata, pero es imposible entregarla si se presentan más de 20 licencias diarias”, lamenta Natalia, quien vive a diario la amenaza del contagio en el Sótero del Río. La médica pone énfasis en que “el sistema de salud lo ha dado todo”. Y continua: “Ningún sistema resiste esta cantidad de enfermos que estamos recibiendo, los que llegan a urgencias llegan todos mal”, exclama. Mientras la curva de contagios siga disparándose será difícil rebajar la demanda de los servicios prehospitalarios y de urgencias y, en consecuencia, la espera. La pandemia ha atacado, también, al corazón de su sistema: el tiempo.
Representante OMS en Chile: “La ayuda social es una herramienta de control epidemiológico”
El representante de la Organización Mundial de la Salud (OMS) y la Organización Panamericana de Salud (OPS), Fernando Leanes, llamó al Gobierno a entregar ayuda social para frenar la pandemia.
De igual forma, se refirió al cambio en la metodología para el conteo de fallecidos por el coronavirus Covid-19.
En conversación con T13 Radio, Leanes indicó que se debe “ayudar a las personas que tienen dificultades para aislarse por cuestiones labores, porque necesitan ingresos para vivir, la ayuda social es también una herramienta de control epidemiológico“.
Agregando que “la estrategia de incorporar a los alcaldes, incorporar a la atención primaria de la salud nos parece que es vital“.
Nueva metodología en reporte fallecidos
Por otra parte, sobre la nueva metodología en el reporte diario de fallecidos, expresó “ha generado confusión, sin duda, pero también creo que es saludable que la periodista Matus haya llamado la atención sobre un tema y que el Colegio Médico también. El sistema se perfecciona con estas cosas“.
“Tenemos que encontrar la claridad rápidamente, porque sino no estamos hablando de cómo manejarnos, de cómo prevenir los contagios“, afirmó.
Destacando que “es un tema complejo. Es muy importante que esté claro para la gente para poder dedicar la comunicación a lo importante”.
“Hay que quitarle ruido a esto, por eso, nuestra recomendación es que este tema se discuta y debata en el nivel técnico y que exista consenso alrededor de esto“, concluyó.
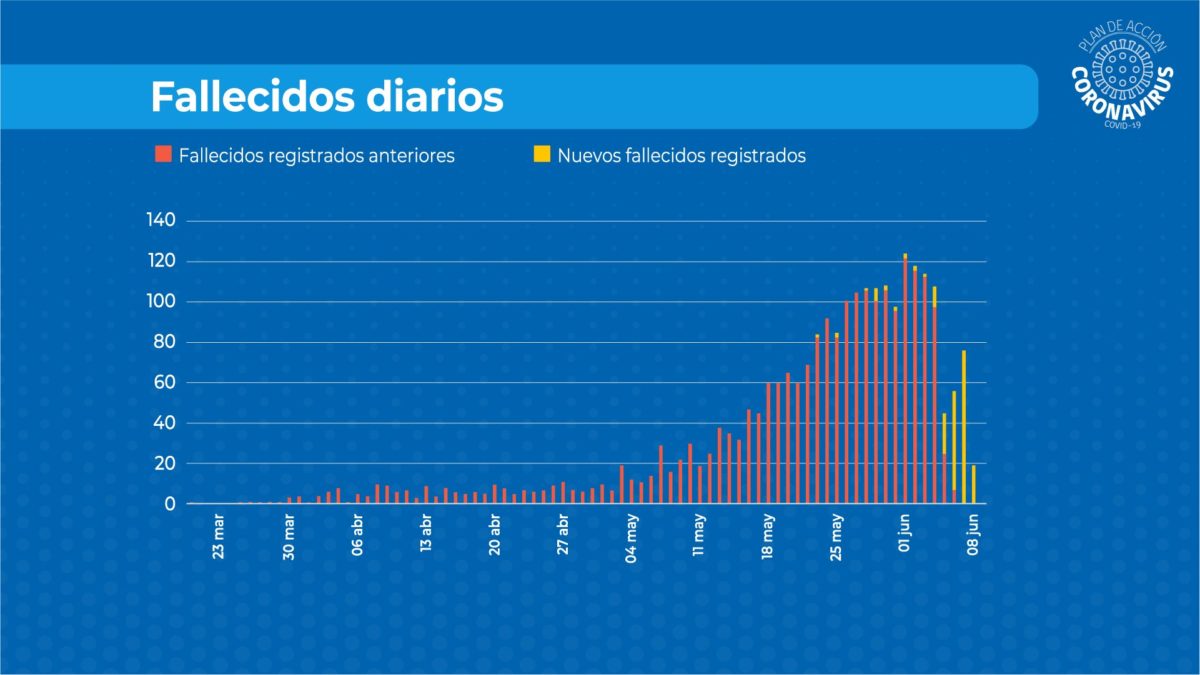
Minsal reporta 192 nuevas muertes por coronavirus en base a datos acumulados del Registro Civil
Chile registró 192 nuevas muertes por coronavirus, según el balance entregado este miércoles desde La Moneda.
La información fue proporcionada por el Ministerio de Salud (Minsal), en base a datos acumulados del Registro Civil.
Así, de los decesos reportados ayer por la mañana, 19 ocurrieron el 8 de junio; 76 el 7 del mismo mes; y 49 el día 6.
Antes de eso, se anotaron otros 48 fallecimientos.
“Como hemos informado, cambiamos la metodología sobre fallecimientos, yendo a buscar al Registro Civil los datos de inscripción (de defunciones)”, dijo el ministro de Salud Jaime Mañalich.
El total de personas que han perdido la vida a causa del virus asciende a 2.475.
Nuevos contagios
El balance desde el palacio de Gobierno incluyó también los nuevos contagios, los que ascendieron a 5.737.
De ellos, 4.620 casos están concentrados en la región Metropolitana, lo que posiciona a la capital como la zona más golpeada por la enfermedad. Le siguieron Valparaíso (223) Antofagasta (157) y Bío Bío (152)
Con esto, el total de infectados por Covid-19 desde el inicio de la pandemia suma 148.496.
Asimismo, los pacientes conectados a ventilación mecánica subieron de 1.325 a 1.354. En tanto, aquellos en estado criticó de salud subieron de 364 a 365.
El corte de las cifras se realiza a las 21:00 horas del día anterior, es decir, los números dados a conocer durante esta jornada corresponden a los casos confirmados hasta el martes a esa hora.

